O tratamento da tuberculose drogarresistente (TB DR):
> envolve, principalmente, a resistência à rifampicina, isolada ou combinada a outros fármacos,
devido ser o fármaco mais ativo contra o bacilo da TB.
>esquemas sem a rifampicina na sua composição (resistência ou por intolerância):
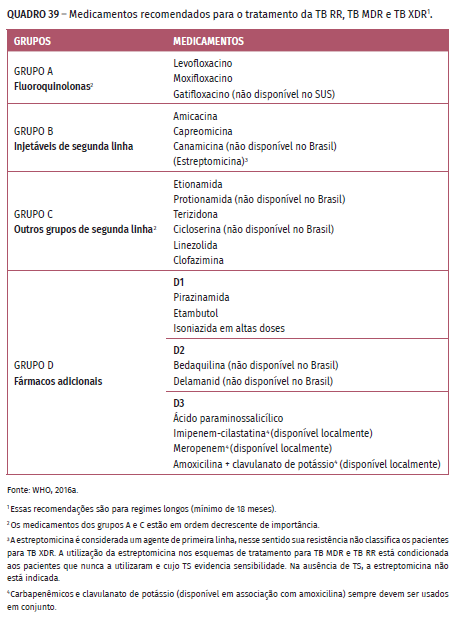
-- requerem o uso de fármacos de segunda linha;
-- resultam em tratamento com duração mais prolongada
-- tem maior potencial de toxicidade e de pior prognóstico,
Como a TB com sensibilidade aos fármacos, o esquema terapêutico para TB DR deve contar com
pelo menos quatro fármacos efetivos (sem uso prévio pelo paciente) contendo pelo menos:
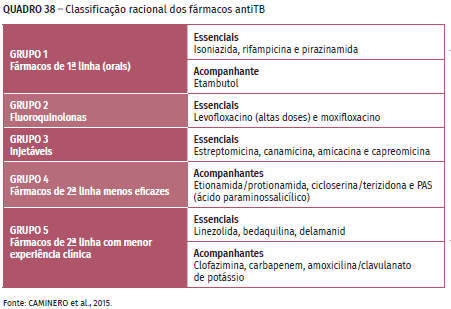
-- dois fármacos essenciais (com capacidade bactericida e esterilizante);
-- mais dois fármacos acompanhantes (ação protetora aos essenciais contra a resistência adquirida).
É fundamental o acompanhamento clínico e laboratorial quando à falência no esquema básico ou TB DR,
ressaltando-se os trabalhos para uma melhor adesão aos tratamentos.
Resistência adquirida ou secundária:
> TB resistente ocorre durante o tratamento ( após a exposição/infecção por bacilo sensível);
>Cumprimento do regime de tratamento inadequado ou incompleto que resulta na seleção de
bacilos mutantes resistentes;
> É consequência de monoterapia real ou encoberta por medicamentos ineficazes;
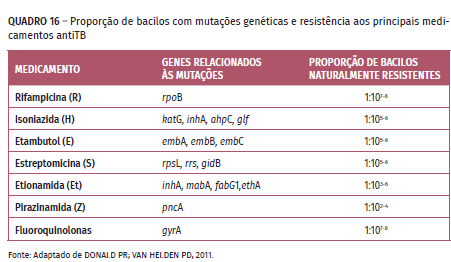
>Poli e multimutações naturais do M. tuberculosis são raras ou são consequências do esquema
de tratamento inadequado:
-- uso irregular dos medicamentos;
-- abandonos frequentes.
Resistência primária:
> Resultado da exposição à tuberculose drogarresistente por pessoas nunca antes tratadas para tuberculose;
> transmissão da TB DR ocorre de maneira semelhante à da TB sensível;
> alta prevalência de TB DR no ambiente aumenta o risco de transmissão de cepas resistentes na comunidade;
>. falta de diagnóstico adequado e tratamentos tardios contribuem para novos casos de resistência primária;
> ambientes mal ventilados, unidades de saúde sem controle de infecção e aglomerados de pessoas contribuem p
ara a transmissão da TB resistente primária.
Principais intervenções são:
>diagnóstico precoce e tratamento de alta qualidade para TB sensível e TB DR;
>efetividade na implementação do controle de infecção;
> fortalecimento do uso racional dos medicamentos (esquemas padronizados e adesão ao tratamento);
> fatores de risco individuais e dos determinantes sociais da TB.
Principais classificações da TB DR:
> Monorresistência (resistência apenas um fármaco);
>Polirresistência (resistência a dois ou mais fármacos antituberculose, exceto à associação rifampicina e isoniazida);
-- no Brasil, mais comum à isoniazida e estreptomicina.
>Multirresistência (TB MDR)( resistência a pelo menos rifampicina e isoniazida, os dois mais importantes fármacos
para o tratamento da TB);
>Resistência extensiva (TB XDR) (resistência à rifampicina e isoniazida acrescida de resistência as fluoroquinolonas
e aos injetáveis de segunda linha -amicacina, canamicina ou capreomicina-);
>Resistência à rifampicina (TB RR)(resistência à rifampicina identificada, exclusivamente, pelo TRM-TB.

Fármacos no combate à tuberculose: passado, presente e futuro
Tuberculose resistente: revisão molecular
Metabolic principles of persistence and pathogenicity in Mycobacterium tuberculosis
Referência textual dos textos e imagens (página atual): Brasil. Ministério da Saúde. Secretaria de Vigilância em Saúde. Departamento de Vigilância das Doenças Transmissíveis. Manual de Recomendações para o Controle da Tuberculose no Brasil.Brasília: Ministério da Saúde, 2019. (clique)
Voltar
Os vídeos têm duração entre 1 a 8 minutos
(língua portuguesa e espanhola)